PDCA质量改进
PDCA循环在优化医院医保结算流程中的应用
随着医保覆盖面的扩大,医保患者的满意率成为卫生行政部门监管医院的考核内容之一,而医保患者对于结算准确和速度的要求也是满意率调查的重要考量。本文借助国家卫计委倡导“改善医疗服务擂台赛”的东风,在医院医保办内部开展PDCA循环,旨在优化流程,提高效率,从每个细节做起,推动医院服务改善。
问题聚焦〉〉
2014年底,住院处结算人员向我科提出医保审核清单更改过多过频繁,计算错误过多,导致收费处医保结算部门“重结率”高,增加工作量和失误比率。医保患者费用结算环节包括:临床医师医嘱核对、网络员核算、医保办审核以及收费处结算。在整个结算流程中,收费处结算是最末端环节,任何环节的变更都会导致收费处的重新结算。因此,优化审核流程,提高医保办 “一次审核正确率”,能够提高医保费用结算效率和正确率,有效提高医保病人满意度。
现状与原因〉〉
医保审核操作规范是根据医保政策、物价规定、医政要求和出院诊断做好费用的审核,确保为医保患者及时准确的结算医疗费用。
在审核时,医保工作人员根据出院明细清单和医保限适级别,查核出院诊断、医嘱明细、病程记录;必要时与医师和护士沟通,并将账目返回临床,由医师进行医保类别的调整,由护士进行费用明细的修改,并与患者或家属再次确认;遇到患者多次转科,需要多次与各科沟通并且多次返账调整。过多环节的调整增加了错误的几率,影响了结算的效率,一定程度上浪费人力物力,造成反复“拉抽屉”现象。
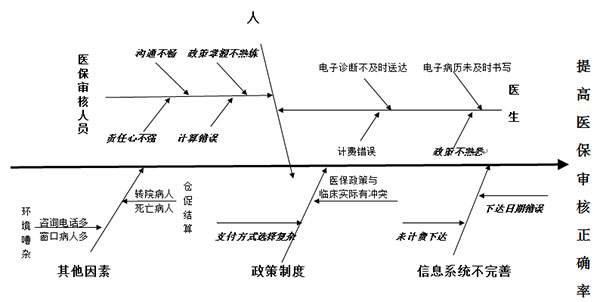
为了提高工作效率,医保办全体人员经过多次讨论,决定对于提高“一次审核正确率”推行PDCA循环。首先,大家采取“脑力激荡”法,热烈讨论,充分发言,由记录人员仔细梳理影响“一次审核正确率”的各个因素:
一、人的因素
1、临床端
(1)电子诊断未能及时送达以及电子病历未及时填写,影响审核时医保类别的确认。
(2)电子诊断证明书写不全面或不准确,影响审核时医保类别的确认和支付方式的正确选择。
(3)主管医师在处理医嘱时,不即时调好医保类别,出院时统一调整导致遗漏,反复重审。
(4)网络员在核对医嘱时,有费用计错情况,导致出院费用二次重审。
(5)临床医师对于医保政策不熟悉、意识淡漠、判断错误或存在侥幸心理。
2、医保办端
(1)与临床科室沟通不畅,不能抓住问题的重点,未能全面和主管医师有效沟通。
(2)对不常见的医保政策不熟悉,存在处理问题不够灵活,容易判断错误。
(3)“大锅饭”制度导致分工不明确,科室成员互相依赖,责任心不强。
(4)需要计算的数据过多,容易造成忙中出错。
二、信息系统因素
1、病房在“下达出院通知”时,信息系统不提示住院天数与实际收费天数不符,仅在出院结算时提示“天数不符”,导致二次重审。
2、病房在“下达出院通知”时,信息系统不提示医技科室有未计费费用,但在出院结算时提示“有未计费费用”,导致二次重审。
三、政策因素
1、医保政策在设计时,确实存在医学概念与临床实际不符的情况,导致临床执行和审核偏差。
2、“按项目付费”和单病种“定额付费”的两种支付方式往往根据出院诊断来判断。在支付方式选择时,需要考虑不损害患者的利益,往往需要多次重审。
四、其他因素
1、医保中心规定医保病人必须3个工作日内结算,我院为方便病人基本能在2工作日内甚至当日结算。但涉及转院、纠纷和死亡病人等特殊情况需要立即结算时,往往无法按照规范流程操作,缺失再次确认和审核把关环节,仓促中易导致错误。
2、在审核清单时,频繁受到窗口患者咨询和电话咨询的打扰,容易导致忙中出错。
PDCA循环〉〉
一、成立流程优化小组,小组成员为医保办全体工作人员。
二、制定目标计划
2014年12月,医保办每日审核医保清单平均47份,每日清单重审平均5.4份,因此重审率高达11.49%。经小组成员讨论,制定改进后目标为8%,也就是“一次审核正确率”要达到92%。
三、改进时间:2015年1月-2015年5月
小组成员共同讨论影响“一次审核正确率”的因素,确定能够由本部门推动且能大幅提高“一次审核正确率”的措施,持续改进。
一、实施360度全方位培训
利用院内医务会议、内网平台积极宣传;通过网络程序提示药品、诊疗信息;利用飞信平台和医保公用邮箱发布拒付信息和最新政策;针对特殊政策结算科室如妇产科,建立科内微信群,便于沟通和协调;对于针对性比较强的政策,跟临床科主任电话或当面沟通,确保政策能够正确理解和顺利实施;利用早交班时间进行政策和业务培训,由业务强的同志传授经验,提高科室成员业务能力和沟通技巧。
二、针对计算错误率高的问题,改变了运行十多年的结算方式,实施创新
1、取消部分自负费用的计算,由系统程序处理,这样减少需要计算的环节,也减少收费处核算环节,两个部门都提高正确率和速度;
2、计算方式采用“倒推核算”方式,用电脑核算的自费数倒退反证人工核算是否正确。
三、打破“大锅饭”,实施绩效考核
1、科内实施“分科”审核,明确主审和复审,责任明确,分工到人。
2、根据工作数量和质量计算系数分配奖金,奖勤罚懒,提高了工作积极性。
四、针对“支付方式选择”困难,采取“主动出击、提前介入”的方式
由于医生单病种控费意识的淡漠,往往在审核时发现费用溢出“定额”太多,此时支付方式的选择上十分被动。我们一方面要加大对相关科室“定额付费”方式的宣传力度,使得单病种“控费意识”渗入医师观念;一方面尽快介入,通过查看电子病历和联系主管大夫,尽快明确支付方式。
为了更好地实施优化方案,科室每周二讨论改进效果,分析出现新的情况和不能按约定实施的具体细节,适时修订方案。例如:在按照工作量分组时,按照2014年各科出院患者数目为基数进行分组,未考虑2015年为“羊年”,按照中国传统观念生育患者数量急剧下降,于是我们适时进行调整,确保每个组工作量合理平衡。
在2015年1月到5月的持续改进过程中,重审率在逐步降低,平均每月的“一次审核正确率”在逐步提高。特别是1月份初步实行,各小组成员逐步明确方案要求,主动按照约定推进执行,2月份“一次审核正确率”便有了飞速提高,提前达到了预定目标值。2015年4月底“一次审核正确率”提高到93.1%,全满完成本次方案实施目标。
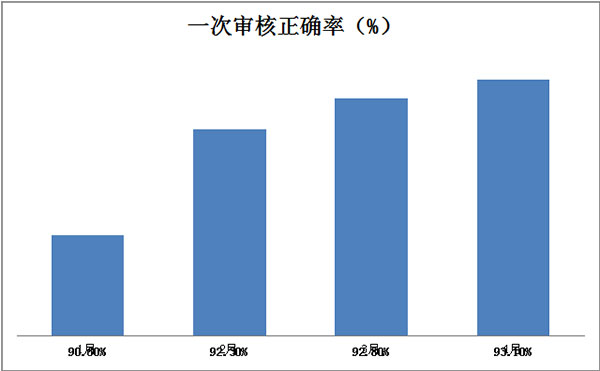
| 2015年 | 1月 | 2月 | 3月 | 4月 |
| 一次审核正确率(%) | 90.6% | 91.9% | 92.3% | 93.1% |
在持续改进的过程中,科室成员积极参与讨论并献计献策,主动遵守改进约定,取得良好的效果。

一、标准化:制定医疗保险清单审核标准流程,确定主审和复审模式。
二、持续改进:针对需要二次甚至多次重审的6.9%部分,继续检讨医保办内部流程缺陷,持续改进作业方法。
三、外延拓展:在内部流程改进空间不大后,邀请相关科室共同参与,例如网络中心、临床科室等部门。
王沛陵写 医保办全体参与讨论
上一篇: 持续提高中西医中心病区医护合作质量
下一篇: 提高入院评估的完整性


 京公网安备11010602050066号
京公网安备11010602050066号